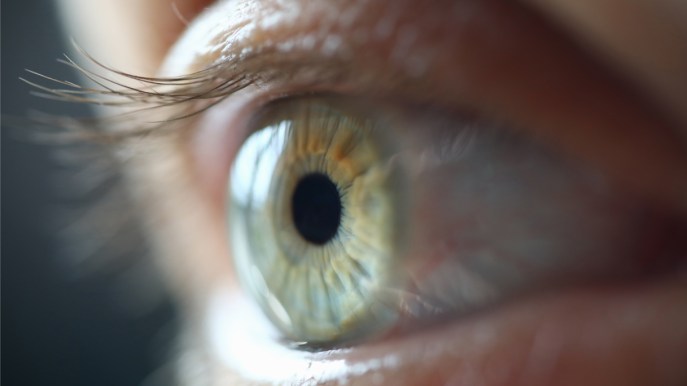
La cornea è un organo fondamentale per la corretta visione del mondo che ci circonda. È una specie di “finestra trasparente” che ricopre l’iride e lascia filtrare la luce in arrivo. Dietro alla cornea si trova il cristallino, una lente che si adatta alla luce in arrivo, “aggiustando” così la sensazione visiva e consentendo di ottimizzare la visione.
Se la cornea non funziona a dovere, come può avvenire anche negli adulti per il cheratocono, ovviamente le capacità visive calano e si può arrivare alla cecità. Mantenere la cornea in salute è quindi fondamentale. Ma perché si ammala. E cosa possiamo fare?
Indice
Cos’è il cheratocono e come si cura
Il cheratocono è una patologia degenerativa dell’occhio che si manifesta tipicamente nell’adolescenza e progredisce fino ai 35-40 anni. La malattia porta ad una minore rigidità strutturale della cornea, che consiste in un progressivo sfiancamento del tessuto che si assottiglia e si deforma assumendo la forma assimilabile ad un cono e compromettendo la vista. In genere colpisce entrambi gli occhi, anche se spesso in misura diversa.
Con il progredire della malattia la visione diventa progressivamente più sfocata e non sempre è migliorabile con gli occhiali, mentre negli stadi più avanzati spesso è necessario ricorrere ad un intervento chirurgico perché il deficit visivo è fortemente invalidante e difficilmente correggibile con le lenti a contatto.
Quando servono le lenti a contatto per chi soffre di cheratocono
Il cheratocono, in quanto patologia cronica e degenerativa, va affrontata caso per caso dallo specialista. Ovviamente comunque chi ne è affetto deve spesso necessariamente ricorrere all’uso di lenti a contatto oppure ad occhiali, ma nei casi più gravi si è costretti a sottoporsi ad un trapianto di cornea per tornare a vedere in maniera efficace”.
Per fortuna, però, il trapianto è considerato dagli esperti l’”ultima spiaggia” ed esistono altre modalità di approccio che vanno dalle lenti a contatto all’utilizzo di occhiali, oppure alcuni interventi meno invasivi come quello dell’impianto di segmenti intracorneali. Questo trattamento prevede l’inserimento di anelli capaci di regolarizzare la cornea, permettendo così di vedere meglio”.
Come si fa la diagnosi precoce di cheratocono
È fondamentale fare una diagnosi precoce di questa patologia, che è definita “rara” ma in realtà solo perché è sottodiagnosticata. Spesso nelle fasi iniziali solo alcuni esami strumentali (come la topografia corneale o meglio ancora la tomografia corneale) riescono a permettere di fare la diagnosi.
Se chi soffre della situazione si sottopone ad un trattamento molto semplice e poco invasivo si riesce a bloccare l’evoluzione della malattia. La patologia purtroppo non migliora, ma si riesce a far conservare ai più giovani una migliore qualità visiva. Insomma: prima si interviene e meglio è.
Sul fronte dell’operazione, mentre all’inizio l’intervento durava circa un’ora, mentre ora le attuali procedure sono diventate molto più rapide e snelle. Allo stesso tempo si cerca di capire meglio come migliorare e potenziare questa reazione, come renderla più standardizzabile ed effettuabile, magari anche in condizioni in cui la procedura originariamente non era applicabile.
Cheratite e lenti a contatto, quale rapporto?
Fate attenzione all’igiene. È questo il consiglio degli esperti perché le lenti a contatto, se non vengono usate correttamente possono portare una serie di problemi, primo tra tutte un’infezione della cornea chiamata cheratite. Le lenti a contatto offrono una buona vista, ma possono aumentare il rischio di infezioni se non mantenute a dovere. Chi le usa deve avere un’ottima igiene e fare attenzione ogni volta che le indossa, curando che siano pulite e conservandole correttamente per mantenere la salute oculare.
La cheratite, ovvero l’infiammazione della cornea, è una delle possibili conseguenze di questa situazione. Si tratta di una patologia benigna, che in genere si cura facilmente, ma in qualche circostanza può anche diventare particolarmente temibile. E causare infiammazione e forti dolori.
Eventuali complicazioni legate all’uso delle lenti a contatto sono abbastanza rare: secondo gli esperti spesso, l’intolleranza all’uso di questi dispositivi medici è la conseguenza dell’interazione tra fattori strutturali della lente e la fisiologia della parte anteriore dell’occhio; ne conseguono cambiamenti della cornea in termini di struttura, lacrimazione e livelli di ossigeno. Molte complicazioni, peraltro insorgono quando le lenti a contatto vengono indossate con modalità diverse rispetto a quanto prescritto.
I fenomeni di intolleranza e le eventuali complicazioni possono determinare l’insorgenza di disturbi tipici del portatore di lenti a contatto o amplificare patologie oculari pre-esistenti. La lunga serie di problemi che possono verificarsi spazia da disagi minori fino ad una grave infezione o ad un’ulcerazione corneale. Il problema, come al solito, sta quindi nell’igiene.
Per il resto, non bisogna mai dimenticare che l’uso improprio delle lenti a contatto può influenzare negativamente la palpebra, la congiuntiva ed i vari strati della cornea. I rischi più importanti sono associati al ridotto apporto di ossigeno, necessario per soddisfare i fabbisogni della superficie corneale; normalmente, la cornea lo ottiene dalle lacrime e dall’ambiente circostante durante la veglia, oltre che dai vasi sanguigni situati nella parte posteriore della palpebra durante il riposo.
Cheratite e terapie, quanto incide la resistenza agli antibiotici
Le infezioni corneali da lenti a contatto più esposte ai batteri, se non bene igienizzate, e post-operatorie sono in aumento. E purtroppo cresce anche la resistenza agli antibiotici, uno degli aspetti più preoccupanti per la sanità. Certe tendenze che si osservano nelle persone possono influire su questo fenomeno. Un esempio? Pensate a quante volte, magari in maniera impropria, affrontiamo una congiuntivite che un collirio che contiene antibiotico. Anche questo meccanismo può portare ad aumento dell’antibiotico-resistenza nelle infezioni oculari è spesso trascurato nonostante sia in aumento anche in ambito oculistico, con seri pericoli per la vista e la qualità di vita dei pazienti.
Gli specialisti registrano alti livelli di resistenza agli antibiotici, soprattutto nelle cheratiti, cioè le infiammazioni della cornea che possono evolvere in gravi infezioni fino alla perdita dell’occhio, soprattutto a seguito di interventi chirurgici, in maggior parte di cataratta. A mettere in guardia sui rischi della perdita di efficacia dei comuni antibiotici, sono gli esperti della S.I.S.O. al simposio della Società Internazionale Cornea, Staminali e Superficie Oculare (S.I.C.S.S.O.).
Attenzione al fai da te
Sul banco degli imputati soprattutto l’uso eccessivo di colliri antibiotici contro le congiuntiviti, che hanno contribuito a un aumento dei fallimenti clinici. Tra le principali cause anche l’autoprescrizione, la prescrizione impropria degli antibiotici da parte del medico di base o del farmacista, l’uso profilattico prima dell’intervento e l’utilizzo prolungato nel postoperatorio.
“L’uso fai da te degli antibiotici è un grave errore – avverte Scipione Rossi, Direttore UOC Ospedale Oftalmologia San Carlo di Nancy di Roma e Segretario Tesoriere S.I.S.O. La maggior parte delle congiuntiviti infatti è di origine virale e gli antibiotici risultato inefficaci. Ma l’antibiotico-resistenza nelle infezioni oculari è anche il conto che si paga per le troppe prescrizioni degli antibiotici da parte del medico di base o del farmacista e per l’uso profilattico pre e post operatorio.
È ancora troppo diffusa l’abitudine di prescrivere l’antibiotico dai 3 ai 7 giorni prima dell’intervento e fino a un mese dopo a scalare. La terapia antibiotica dovrebbe essere fatta solo e quando è riconosciuta una patologia di origine microbica e somministrata esclusivamente dal medico curante. L’uso profilattico dovrebbe invece essere limitato alla sola fase post chirurgica a dosaggio pieno perché le dosi troppo basse favoriscono le resistenze”.
Un impiego sovrabbondante di antibiotici in ambito oculistico è dimostrato anche dai dati sui consumi: secondo un’indagine di Iqvia il consumo di antibiotici semplici è pari a oltre 5 milioni l’anno e a oltre 6 milioni e 870mila le unità di antibiotici associati a cortisone.
Quali batteri causano più spesso la cheratite
Stafilococco, Streptococco e Pseudomonas Aeruginosa, sono tra i super-batteri con livelli più alti di resistenza individuati in campo oftalmologico. “Questi patogeni interessano per la grande maggioranza infezioni corneali che registrano le più alte resistenze agli antibiotici con 9 casi su 10 insensibili alle terapie – segnala Vincenzo Sarnicola, membro del consiglio direttivo S.I.S.O., tra i maggiori esperti al mondo di patologie corneali -.
Infatti, come dimostra uno studio americano sulla sorveglianza delle infezioni oculari, l’87% degli stafilococchi, maggiori responsabili delle infezioni corneali, sono diventati resistenti alle principali classi di antibiotici usati in oftalmologia, in particolare alla tobramicina tra i più utilizzati, che negli USA è stata vietata per l’impiego nella profilassi antibiotica”.
Il peso dell’ambiente sulle infezioni della cornea
Anche l’inquinamento atmosferico può favorire le infezioni corneali. Lo dimostra uno studio pubblicato pochi giorni fa su Scientific Reports e condotto dall’Università di Pechino che ha messo in luce la risposta infiammatoria innescata dalle polveri sottili. “Il biossido di zolfo contenuto nelle polveri sottili rende più acido il film lacrimale, la pellicola trasparente e fluida che lubrifica e difende la cornea, rendendola più suscettibile alle infezioni batteriche”, spiega ancora Sarnicola. Per proteggere gli occhi dallo smog e dalle radiazioni ultraviolette è bene indossare occhiali da sole anche d’inverno pure se è nuvoloso, idratarsi abbondantemente, evitare l’esposizione prolungata in aree particolarmente trafficate e consultare tempestivamente lo specialista se l’irritazione degli occhi si manifesta con ricorrenza per evitare che si cronicizzi e l’insorgenza di conseguenze più gravi.
Cos’è e perché viene la cheratite neurotrofica
La cheratite neurotrofica è una rara malattia degenerativa della cornea, la parte anteriore trasparente del bulbo oculare, fondamentale per una corretta visione. Rappresenta il risultato di una perdita totale o parziale delle innervazioni del trigemino e porta a una riduzione o alla completa perdita della sensibilità corneale.
Può dar luogo a sintomi molto vari, ma in genere i pazienti riferiscono arrossamento oculare e riduzione dell’acuità visiva. La cheratite neurotrofica può manifestarsi in conseguenza di malattie congenite o acquisite, sia a carico dell’occhio che dell’intero organismo, che portino ad un danno del quinto nervo cranico.
Le cause più comuni della perdita di sensibilità corneale sono la cheratite erpetica, le ustioni chimiche, l’impiego a lungo termine di lenti a contatto, gli esiti di chirurgia della cornea, le procedure per il trattamento della nevralgia del trigemino o gli interventi per la riduzione delle fratture della mascella. Va comunque ricordato che esistono altre potenziali cause della patologia, sia pure se meno frequenti: in particolare l’attenzione va puntata su masse tumorali e non all’interno del cranio che possono comprimere il nervo e ridurre la sensibilità corneale. Esistono poi malattie come il diabete, la sclerosi multipla o la lebbra che possono compromettere la funzione del nervo trigemino.
Come si affronta la cheratite neurotrofica
Lo scopo della terapia è prevenire la progressione del danno corneale e la cura delle cicatrici dell’epitelio della cornea e il trattamento va sempre personalizzato in base al grado di gravità della patologia. In genere si punta ad un trattamento conservativo: nella fase 1, meno grave, occorre innanzitutto preservare la superficie oculare attraverso lacrime artificiali senza conservanti, da somministrare spesso, aumentando la lubrificazione dell’occhio nelle ore notturne. In questo modo si punta a migliorare la qualità dell’epitelio e a prevenire l’eventuale perdita della trasparenza della cornea.
Nella fase 2 di malattia occorre invece contrastare lo sviluppo di ulcere corneali e quindi guarire eventuali lesioni dell’epitelio. Oltre alle lacrime artificiali, è necessario che il paziente sia seguito con particolare cura anche perché a volte la patologia non dà alcun sintomo e può progredir verso la perforazione della cornea senza che il paziente rilevi aggravamenti nei sintomi. Per questo si può ricorrere anche ad antibiotici, in caso di infezione, per il controllo della cheratite.
Lenti a contatto corneali possono anche essere impiegate per contrastare le lesioni, per la loro azione protettiva. Nelle forme più gravi (fase 3), si possono proseguire le terapie con lenti a contatto ed antibiotici, ma occorre soprattutto puntare ad evitare la perforazione corneale e le lesioni più gravi.
Perché è importante il trapianto di cornea e che risultati porta
Una sottilissima striscia di tessuto della cornea può ridare la vista a molte persone. È questa la strategia del trapianto di questo tessuto, che può essere effettuato dallo specialista in base a precise indicazioni. Negli ultimi tempi, grazie alle tecniche di prelievo e conservazione dei tessuti che si sono molto evolute, l’intervento chirurgico sul ricevente può essere poco “pesante” da sopportare, visto che l’oculista non ha più bisogno di impiantare completamente una nuova cornea ma può anche limitarsi a “risolvere” con una “toppa” precisa al millesimo di millimetro il problema.
Purtroppo più si va avanti, più ci si accorge che le donazioni pur crescendo costantemente sono ancora insufficienti a rispondere ai bisogni di chi soffre di cecità “corneale”, problema, che può esser risolto con un semplice innesto di tessuto sano. Addirittura negli ultimi tempi si sta arrivando ai trapianti “lamellari”, cioè alla sostituzione delle aree malate che possono riguardare uno degli “strati” della cornea, come l’epitelio o l’endotelio.
Oltre ad un miglioramento costante dei risultati dei trapianti di cornea, le più recenti modalità di conservazione delle cellule e la possibilità di impiantare solo piccole porzioni di questa parte dell’occhio infatti hanno abbassato il rischio legato all’operazione vera e propria ed alle sequele che questa può comportare.
Fonti bibliografiche
- Malattie oculari, IAPB Italia
- Cheratide, Società Oftalmologica Italiana
- Trapianto di cornea, ISSalute
- Cheratopatia neurotrofica, Orphanet
- N. Mancini, Lenti a contatto: un uso errato può provocare infezioni della cornea, 2019, MedicalFcts